Mita mong muốn được chia sớt bớt phần nỗi đau của các bạn đang chiến đấu với UT. Bài viết này góp phần cho bạn có cái nhìn toàn diện về nỗi đau của chính mình và từ đó có chiến lược quản lý nỗi đau cải thiện cuộc sống trong phạm vi của bệnh nhân UT.
Đau là phổ biến ở bệnh nhân UT nhưng không phải tất cả mọi bệnh nhân UT đều bị đau do ung thư (có nghĩa là có bệnh nhân bị đau/ có bệnh nhân không bị đau do UT) mà bị đau gây ra bởi phương pháp điều trị UT. Trong trường hợp UT lan rộng hoặc tái phát thì khả năng bạn bị đau cao hơn bình thường (Treatment of cancer pain, Lancet, 2011). Cơn đau rất đa dạng làm cho chất lượng cuộc sống của bạn giảm sút, đôi khi da bạn tái mẹt, cảm giác đau đớn, cảm giác nóng khó chịu bên trong. Đôi khi ‘đau’ liên tục, đôi khi ‘đau’ thoáng qua, có lúc nhẹ, có lúc trung bình hoặc nghiêm trọng (một cảm giác như thấu cả trời xanh vậy). Mức độ đau tùy thuộc vào nhiều yếu tố: loại UT mắc phải, mức độ tiến triển của UT, vị trí UT và khả năng chịu đau của bạn. Trên tờ Ann Oncol thống kê có 33% ở bệnh nhân ‘đau’ sau điều trị, 59% ở bệnh nhân đang điều trị chống ung thư và 64% ở những bệnh nhân bị bệnh di căn, tiến triển hoặc giai đoạn cuối. Trên tờ Pain Med báo cáo đau có tỷ lệ mắc bệnh sớm trong các loại ung thư cụ thể như ung thư tuyến tụy (44%) và ung thư đầu và cổ (40%).
Và hầu hết các cơn đau UT đều có thể kiểm soát được và việc kiểm soát cơn đau của bạn là điều cần thiết trong tiến trình điều trị UT của bạn. Để kiểm soát đau do ung thư, bệnh nhân được sử dụng thuốc giảm đau như một cách tiếp cận tích hợp để quản lý đau ung thư và điều này nên được kết hợp chặt chẽ với:
(i) phương pháp điều trị chống ung thư chính;
(ii) liệu pháp giảm đau can thiệp và
(iii) một loạt các kỹ thuật không xâm lấn như tâm lý và
(iv) can thiệp phục hồi chức năng.
Cái gì gây ra cơn đau UT?
I) Cơn đau do UT gây ra:
Nếu cơn đau là do ung thư, nó có thể là do ung thư phát triển thành hoặc phá hủy các mô lân cận. Khi một khối u phát triển, nó có thể đè lên dây thần kinh, xương hoặc các cơ quan. Khối u cũng có thể giải phóng các hóa chất có thể gây đau. Hoặc phản ứng của cơ thể bạn với các hóa chất có thể gây đau.
II) Cơn đau do phương pháp điều trị UT gây ra:
Điều trị ung thư có thể giúp giảm đau trong những tình huống này. Tuy nhiên, phương pháp điều trị ung thư, bao gồm phẫu thuật, xạ trị và hóa trị, cũng có thể gây đau.
- Sự hiện diện cơn đau có thể thuộc hai nhóm sau:
Nhóm 1 (nociceptive): gây ra bởi tổn thương mô liên tục, hoặc soma (như đau xương), hoặc nội tạng (như đau ruột hoặc gan, …)
Nhóm 2 (Neuropathic): gây ra bởi tổn thương hoặc rối loạn chức năng trong hệ thống thần kinh, chẳng hạn như trong bệnh lý cơ tim hoặc ở cột sống chèn ép dây thần kinh do khối u.
- Đau do cách điều trị UT
Có nhiều cách khác nhau. Một là loại bỏ nguồn cơn đau thông qua phẫu thuật, hóa trị, xạ trị hoặc điều trị khác. Mỗi loại điều trị có tác dụng phụ riêng.
a) Phẫu thuật. Phẫu thuật cắt bỏ ung thư có thể dẫn đến đau ở khu vực phẫu thuật. Phần lớn các cơn đau sau phẫu thuật được cho là có liên quan đến chấn thương thần kinh xảy ra trong quá trình phẫu thuật. Những người bị cắt bỏ chân tay hoặc vú có thể cảm thấy đau như thể chân tay hoặc vú vẫn còn (đau ảo).
b) Xạ trị. Những phương pháp điều trị này có thể gây đỏ và cảm giác nóng rát của da. Tùy thuộc vào bộ phận nào của cơ thể mà bức xạ được áp dụng, nó có thể gây ra tiêu chảy, lở miệng hoặc các vấn đề khác, chẳng hạn như mệt mỏi.
c) Hóa trị. Tác dụng phụ có thể bao gồm buồn nôn, mệt mỏi, nhiễm trùng, rụng tóc và đau dây thần kinh (bệnh thần kinh). Thuốc có thể giúp giảm bớt các tác dụng phụ. Kỹ thuật thư giãn cũng có thể giúp đỡ.
d) Thuốc giảm đau mạnh. Một trong những tác dụng phụ phổ biến của opioids là táo bón. Nó có thể được điều trị bằng thuốc làm mềm phân và thuốc nhuận tràng được bác sĩ khuyên dùng. Ngăn ngừa táo bón dễ hơn điều trị, vì vậy trước khi bạn bắt đầu dùng thuốc phiện hãy hỏi bác sĩ những gì bạn nên làm để giữ cho ruột của bạn di chuyển. Các tác dụng phụ khác của thuốc giảm đau mạnh bao gồm buồn nôn, nôn và buồn ngủ. Những điều này thường xảy ra với một vài liều đầu tiên và biến mất sau vài ngày dùng thuốc.
d) Thuốc giảm đau khác. Thuốc giảm đau không kê đơn thông thường có thể làm hỏng thận của bạn, gây loét hoặc tăng huyết áp. Aspirin có thể gây chảy máu đường tiêu hóa và acetaminophen (Tylenol, những loại khác) có thể gây tổn thương gan nếu bạn uống quá nhiều hoặc uống rượu trong khi dùng thuốc.
NGUYÊN TẮC QUẢN LÝ ĐAU
1) Phía bệnh nhân
- Được thông báo về khả năng khởi phát cơn đau ở bất kỳ giai đoạn nào của bệnh, cả trong/ sau khi can thiệp chẩn đoán UT và tác dụng không mong muốn của liệu pháp điều trị UT/ chống UT.
- Bệnh nhân chủ động giao tiếp với bác sĩ về ‘nỗi đau’ của chính mình, về hiệu quả của trị liệu và tác dụng không mong muốn của liệu pháp trị liệu gây ra. Để giao tiếp tốt với bác sĩ điều trị, bệnh nhân cần có chiến lược quản lý cơn đau bằng tự đánh giá cơn đau (Mita sẽ hướng dẫn cách bệnh nhân và người thân thực hiện điều này ở bên dưới bài viết).
- Bệnh nhân được hiểu rõ về thông tin sử dụng opioid thích hợp.
2) Phía Bác sĩ
- Phải thông báo cho bệnh nhân rõ các giai đoạn gây đau trong quá trình can thiệp chẩn đoán cũng như trong quá trình trị liệu.
- Giải thích cho bệnh nhân hiểu rõ về thông tin sử dụng opioid thích hợp.
- Trao đổi chi tiết và nhất quán với bệnh nhân/ người chăm sóc của bệnh nhân để hiểu rõ cơn đau của bệnh nhân, từ đó kê toa thuốc giảm đau tối ưu và tác dụng phụ tối thiểu.

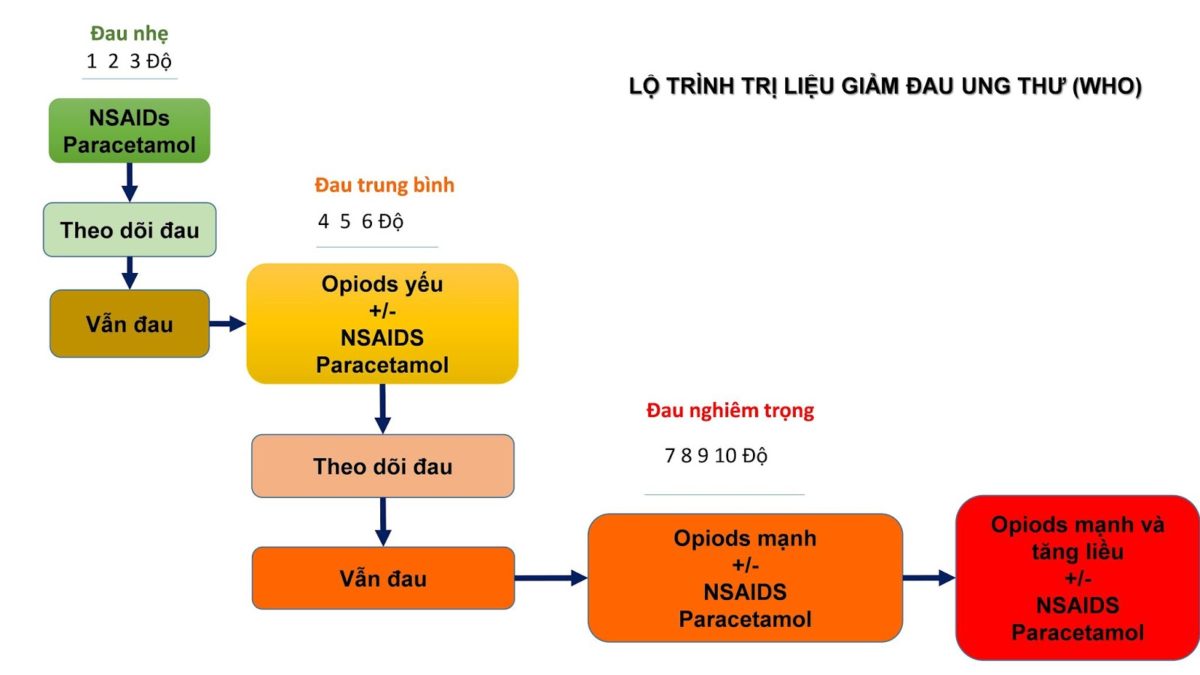
CÁCH ĐÁNH GIÁ CƠN ĐAU CỦA BẠN
Đánh giá ban đầu và liên tục về cơn đau nên là một phần không thể thiếu chăm sóc ung thư và bước đầu trong chuỗi điều trị UT hiệu quả. Thang đánh giá bằng lời nói (xác định sự hiện diện cơn đau) và bằng số (xác định mức độ của cơn đau).
Ở bệnh nhân cao tuổi, kỹ năng giao tiếp hạn chế hoặc nhận thức suy giảm hoặc trẻ nhỏ nên người chăm sóc chú ý biểu hiện khuôn mặt, cử động cơ thể, lời nói hoặc giọng nói, thay đổi trong cá nhân tương tác (nhạy cảm với sự chạm nhẹ vào da), thay đổi trong hoạt động thường ngày là chiến lược thay thế để đánh giá sự hiện diện của cơn đau (nhưng không phải đánh giá cường độ đau).
Điều đáng lưu ý là đau khổ tâm lý xã hội liên quan mạnh mẽ với nỗi đau ung thư. Đau khổ tâm lý có thể khuếch đại đau và tương tự, đau được kiểm soát không đầy đủ có thể gây đa khổ tâm lý.

Hình 2. Theo dõi đau 1 (theo nhận dạng biểu cảm khuôn mặt)
 |
| Hình 3. Theo dõi đau 2 (theo mức độ đau) |
Mita hy vọng bài viết này có thể hỗ trợ cho bạn phần nào giảm nhẹ bệnh trong cuộc hành trình chiến đấu với ung thư. Chúc các bạn luôn nhận được năng lượng bình an !
Nếu bạn có bất kỳ câu hỏi nào, hãy để lại bên dưới, Mita sẽ nỗ lực trả lời trong giới hạn hiểu biết.
Trân trọng,
Mita
Dành thời gian cho điều ý nghĩa!
